
Zawał serca to stan niedokrwienia mięśnia sercowego, który skutkuje jego martwicą. Najczęściej zawał serca jest konsekwencją miażdżycy tętnic wieńcowych. Głównym objawem zawału jest ból w klatce piersiowej, zwykle bardzo silny, piekący, dławiący, gniotący lub ściskający, który trwa dłużej niż 20 minut i narasta. Zawał serca jest stanem zagrożenia życia i wymaga niezwłocznego wezwania karetki pogotowia ratunkowego.
Co to jest zawał serca?
Zawał oznacza martwicę narządu lub tkanki wywołaną niedokrwieniem. Zawał serca to stan, w którym do mięśnia sercowego nie dopływa tętnicami wieńcowymi wystarczająca ilość krwi, co powoduje jego martwicę.
Początkowo w wyniku niedokrwienia komórki mięśnia sercowego (kardiomiocyty) przestają się prawidłowo kurczyć, a następnie się rozpadają, w wyniku czego znajdujące się w nich substancje przedostają się do krwi. Przykładem takiej substancji jest troponina, którą wykrywa się we krwi pacjenta z zawałem serca. W miejsce martwych kardiomiocytów z czasem pojawia się blizna.
Istnieje kilka rodzajów zawału serca, które określa się także mianem ostrych zespołów wieńcowych (OZW). Na podstawie zapisu badania EKG wyróżnia się:
- zawał serca bez uniesienia odcinka ST – NSTEMI, czyli zawał, podczas którego w zapisie EKG nie widać charakterystycznego uniesienia odcinka ST
- ostry zespół wieńcowy z uniesieniem odcinka ST (STEMI) – zawał serca, w którym widoczne jest w zapisie EKG charakterystyczne uniesienie odcinka ST.
Przyczyny zawału serca
Zawał serca jest zwykle skutkiem pęknięcia blaszki miażdżycowej w tętnicy wieńcowej, czyli naczyniu doprowadzającym krew do serca. Gdy blaszka pęka, tworzy się wokół niej skrzeplina (złożona z płytek krwi i włóknika), która zamyka naczynie wieńcowe i całkowicie blokuje napływ krwi do mięśnia sercowego.
Rzadziej zawał może być konsekwencją niedokrwienia mięśnia sercowego w następstwie dysproporcji między zaopatrzeniem a zapotrzebowaniem mięśnia sercowego na tlen, wywołanej m.in. arytmią (zaburzenia rytmu serca), nadciśnieniem tętniczym, hipotensją (zmniejszonym ciśnieniem tętniczym), niedokrwistością, skurczem tętnicy wieńcowej, rozwarstwieniem ściany tętnicy wieńcowej.
Czas to mięsień
Im dłużej tętnica jest zamknięta, tym większy obszar mięśnia sercowego umiera, dlatego im wcześniej rozpocznie się leczenie mające na celu otwarcie tętnicy wieńcowej, tym większa szansa na uratowanie mięśnia sercowego. Stąd wzięło się używane często przez kardiologów określenie „czas to mięsień”.
Czasu tego jest niestety niewiele. Zwykle po 3–6 godzinach umiera cały obszar mięśnia sercowego zaopatrywany przez zamkniętą tętnicę wieńcową i wówczas zmiany te są nieodwracalne, mimo zastosowania nowoczesnych metod leczenia.
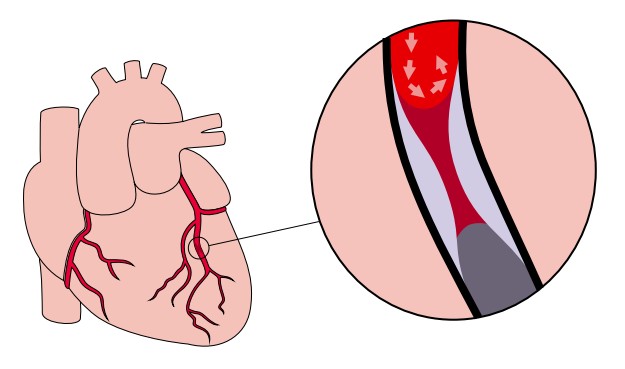
Ryc. 2. Zwężenie tętnicy doprowadzającej krew do mięśnia sercowego
Czasem do zawału serca dochodzi, choć blaszka miażdżycowa nie pęka, ale rosnąc przez długi czas, doprowadza do dużego zwężenia naczynia.
Przyczyny zawału są takie same, jak przyczyny rozwoju choroby wieńcowej. Określane są one czynnikami ryzyka miażdżycy lub czynnikami ryzyka chorób sercowo-naczyniowych
Jak często występuje zawał serca?
Częstość występowania ostrych zespołów wieńcowych (OZW) w Polsce szacuje się na >100 000 przypadków rocznie. Zapadalność na OZW wynosiła w Polsce w 2018 r. 2997/mln mieszkańców.
Objawy zawału
Głównym objawem zawału serca jest ból w klatce piersiowej:
- zwykle bardzo silny, piekący, dławiący, gniotący lub ściskający, rzadziej ostry, kłujący,
- typowo zlokalizowany za mostkiem, odczuwany na większym obszarze – pacjent często wskazuje miejsce bólu przez przyłożenie pięści do mostka
- na ogół trwa >20 min i stopniowo narasta
- u 10–20% chorych promieniuje do żuchwy, lewego barku lub lewego ramienia (i dalej zwykle wzdłuż nerwu łokciowego do nadgarstka i palców ręki) albo do górnej części brzucha nadbrzusza, rzadko do pleców (wtedy do okolicy międzyłopatkowej)
- natężenie bólu nie zależy od fazy oddychania (przy wdechu i wydechu ból jest podobny) ani pozycji ciała
- nie zmniejsza się po przyjęciu nitrogliceryny podjęzykowo (u osób, które mają nitroglicerynę przepisaną przez lekarza)
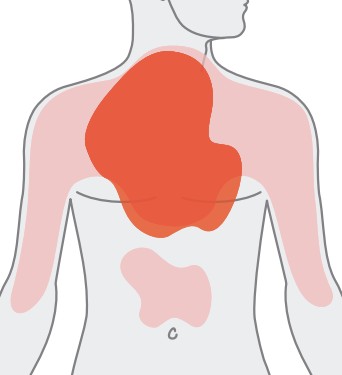
Ryc. 3. Lokalizacja bólu wieńcowego
U osób w starszym wieku (zwłaszcza u kobiet) lub chorujących na cukrzycę ból może być mniej charakterystyczny albo nie występuje wcale.
Ponadto może występować:
- duszność – najczęściej u osób w podeszłym wieku lub z rozległym zawałem serca, niekiedy towarzyszy jej kaszel z odkrztuszaniem (w skrajnych przypadkach obrzęku płuc – pienista, różowo podbarwiona plwocina)
- osłabienie
- zawroty głowy, stan przedomdleniowy lub omdlenie
- kołatanie serca
- ból w górnej części brzucha na środku lub po prawej stronie, z towarzyszącymi nudnościami, a nawet wymiotami – może być jedyną dolegliwością
- niepokój lub lęk, strach przed zbliżającą się śmiercią – zwłaszcza u chorych z silnym bólem w klatce piersiowej.
Mogą występować także niecharakterystyczne objawy, takie jak stan podgorączkowy (rzadziej gorączka), bladość, poty i przyśpieszenie rytmu serca i tętna, a rzadziej zwolnienie rytmu serca.
Najczęściej zawał serca z uniesieniem odcinka ST (STEMI) występuje między godz. 6.00 rano a 12.00 w południe. U około 1 na 10 osób zawał serca STEMI nie powoduje wyraźnych objawów, a rozpoznanie ustala się dopiero po upływie kilku dni lub tygodni, a nawet miesięcy – na podstawie EKG i badań obrazowych.
Zawał serca – pierwsza pomoc
Jeśli ból w klatce piersiowej utrzymuje się ponad 5 minut i nie ustępuje po odpoczynku lub przyjęciu pod język nitrogliceryny (dotyczy pacjentów, którym lekarz uprzednio zapisał ten lek), należy niezwłocznie zadzwonić pod numer telefonu ratunkowego 999 lub 112. Jeśli ktoś bliski jest w pobliżu, trzeba go poprosić o opiekę.
Chory powinien zadzwonić na pogotowie, nawet jeśli nie jest do końca pewny, czy objawy, które u niego występują, są objawami zawału serca. W kampaniach medialnych prowadzonych w Stanach Zjednoczonych często posługiwano się powiedzeniem better safe than sorry, czyli „lepiej dmuchać na zimne”, aby uświadomić społeczeństwu konieczność alarmowania służb medycznych w każdym przypadku podejrzenia zawału serca.
Złota godzina
Niezwykle ważny jest czas, jaki upływa od wystąpienia bólu w klatce piersiowej do rozpoczęcia leczenia, ponieważ im wcześniej rozpocznie się leczenie zawału, tym więcej mięśnia sercowego można uratować. Najlepsze rokowanie dotyczy pacjentów, u których leczenie rozpoczęto w ciągu pierwszej godziny od wystąpienia objawów. Jest to tzw. złota godzina. Niestety, wiele osób opóźnia wdrożenie odpowiedniego leczenia takimi niepotrzebnymi czynnościami, jak leczenie się na własną rękę, dzwonienie do rodziny, znajomych czy lekarza rodzinnego.
Dużym błędem jest wyruszenie do szpitala własnym środkiem lokomocji lub korzystanie w tym celu z uprzejmości osób bliskich. Jedynym bezpiecznym środkiem transportu osoby z podejrzeniem zawału serca jest karetka pogotowia, ponieważ już podczas drogi do szpitala można rozpocząć leczenie. Nieraz we wczesnym okresie zawału dochodzi do zatrzymania krążenia (serce nagle przestaje pracować). Personel karetki dysponuje odpowiednią wiedzą i wyposażeniem, aby przywrócić pracę serca. Już w czasie transportu ratownik kontaktuje się z personelem szpitala, który może się przygotować do natychmiastowego wdrożenia leczenia zawału serca.
Leczenie zawału serca
Źródło: https://www.mp.pl/pacjent/chorobawiencowa/zawal/show.html?id=171291
dr med. Grzegorz Kopeć
Jakie są sposoby leczenia zawału serca?
Zawał serca zdiagnozowany odpowiednio wcześnie leczy się najczęściej połączeniem metod farmakologicznych i zabiegowych. W wyjątkowych sytuacjach, kiedy nie ma dostępu do pracowni hemodynamiki, stosuje się jedynie leczenie farmakologiczne.
Do leków stosowanych u pacjentów z zawałem serca należą:
- leki przeciwzakrzepowe, takie jak kwas acetylosalicylowy (aspiryna), klopidogrel lub nowsze leki o podobnym mechanizmie działania (tikagrelor, prasugrel), heparyna – leki te włącza lekarz jak najszybciej, gdy podejrzewa zawał serca
Zobacz: Aspiryna, Klopidogrel, Tikagrelor, Prasugrel, Heparyna - leki zmniejszające stężenie cholesterolu, tzn. statyny – powinny być włączone w pierwszej dobie zawału
Zobacz: Statyny - beta-blokery oraz inhibitory konwertazy angiotensyny – powinny być włączone po stabilizacji stanu klinicznego
Zobacz: Beta-blokery, Inhibitory konwertazy angiotensyny
W leczeniu zabiegowym zawału serca stosuje się angioplastykę tętnic wieńcowych lub operację pomostowania aortalno-wieńcowego, czyli wszczepienie tzw. bajpasów. O wyborze metody decyduje kardiolog, nieraz w porozumieniu z kardiochirurgiem, a także z chorym po wykonaniu koronarografii, czyli badania obrazującego anatomię tętnic wieńcowych.
Angioplastyka tętnic wieńcowych polega na wprowadzeniu w miejsce zwężenia tętnicy wieńcowej specjalnego cewnika balonowego i rozprężeniu balona. W efekcie dochodzi do poszerzenia światła naczynia. Zwykle w celu zmniejszenia ryzyka nawrotu zwężenia w poszerzane miejsce wszczepia się stent, czyli metalową sprężynkę, która podtrzymuje ścianę naczynia. Angioplastyka jest najczęściej stosowaną metodą inwazyjnego leczenia zawału serca. Ze względu na dużą liczbę ośrodków interwencyjnego leczenia zawału serca w Polsce każdy pacjent powinien mieć szansę na ten sposób leczenia, uważany obecnie za najskuteczniejszy.
Pomostowanie aortalno-wieńcowe, czyli tzw. operacja założenia bajpasów (coronary artery bypass grafting – CABG), polega na połączeniu aorty z tętnicą wieńcową za miejscem zwężenia lub niedrożności naczynia. W ten sposób omija się chore miejsce i krew prawidłowo napływa do mięśnia sercowego. Ze względu na dużą skuteczność i bezpieczeństwo zabiegów angioplastyki CABG rzadko wykonuje się u osób ze świeżym zawałem serca. Do CABG kwalifikuje się zwykle chorych, u których powodzenie metod przezskórnych jest mało prawdopodobne ze względu na trudne warunki anatomiczne.
Co robić po zakończeniu leczenia szpitalnego?
Pacjent, który przebył zawał serca, należy do grupy dużego ryzyka wystąpienia kolejnych chorób sercowo-naczyniowych, a także zgonu z ich powodu.
Zmniejszenie ryzyka jest możliwe poprzez ścisłe przestrzeganie zasad profilaktyki wtórnej. Polega ona na wdrożeniu zasad tzw. zdrowego stylu życia, redukcji wszystkich czynników ryzyka chorób sercowo-naczyniowych oraz stosowaniu leków. Konieczne jest zwiększenie aktywności fizycznej, zaprzestanie palenia tytoniu, ograniczenie spożycia alkoholu, zmniejszenie masy ciała oraz stosowanie odpowiedniej diety.
Każdy pacjent po zawale serca (o ile nie ma bezwzględnych przeciwwskazań) do końca życia powinien zażywać kwas acetylosalicylowy, statynę, beta-bloker i inhibitor konwertazy angiotensyny lub w przypadku nietolerancji leków z tej grupy – antagonistę receptora angiotensyny oraz corocznie szczepić się przeciwko grypie. Dodatkowo przez 12 miesięcy zaleca się stosowanie klopidogrelu lub innego leku, który w podobnym mechanizmie jak klopidogrel hamuje agregację płytek krwi (prasugrel, ticagrelor).
Jak powinna wyglądać rehabilitacja pozawałowa?
Określenie bezpiecznego dla pacjenta po zawale wysiłku fizycznego powinno odbywać się na podstawie wyniku testu wysiłkowego, którego przeprowadzenie zaleca się w ciągu 4 tygodni po zawale serca.
W czasie testu wysiłkowego oprócz objawów, zmian w EKG, częstotliwości rytmu serca i wysokości ciśnienia tętniczego określa się także tzw. równoważnik metaboliczny – MET (metabolic equivalent). Jeden MET oznacza ilość tlenu zużywaną przez organizm w warunkach spoczynku i wynosi przeciętnie 3,5 ml O2/kg mc./min. Obciążenie związane z danym wysiłkiem (koszt energetyczny danego wysiłku) można określić jako zwielokrotnienie spoczynkowego zużycia tlenu, np. 2 MET, 3 MET itd. Im większe obciążenie (więcej MET) jest pacjent w stanie pokonać w czasie testu wysiłkowego, tym lepsze jest rokowanie.
Jeśli pacjent jest w stanie wykonać wysiłek równy 5 MET bez objawów, może powrócić do podejmowanej wcześniej aktywności fizycznej. W przeciwnym razie powinien rozpocząć aktywność fizyczną o natężeniu wynoszącym 50% maksymalnego obciążenia osiągniętego podczas testu wysiłkowego (liczba osiągniętych MET) i stopniowo ją zwiększać. W tabeli podano aktywność fizyczną o różnym obciążeniu wraz z odpowiadającymi jej wskaźnikami MET.
Korzystne u osób po zawale jest uczestniczenie w tzw. nadzorowanym programie ćwiczeń fizycznych. U pacjentów z grupy małego ryzyka zaleca się co najmniej 3 30–60-minutowe sesje ćwiczeń aerobowych w tygodniu. Obciążenie związane z tym wysiłkiem powinno się utrzymywać na poziomie 55–70% maksymalnego obciążenia podczas testu wysiłkowego. U pacjentów z grupy umiarkowanego lub dużego ryzyka zaleca się rozpoczynanie od ćwiczeń o mniejszym obciążeniu (50% maksymalnego obciążenia). Do zalecanych ćwiczeń aerobowych należą m.in.: spacer, wchodzenie po schodach i jazda rowerem.
Oprócz ćwiczeń aerobowych zaleca się również tzw. ćwiczenia oporowe (co najmniej godzinę w tygodniu).
| Szacowany wydatek energetyczny różnych czynności życiowych | |
|---|---|
| czynność | wydolność wysiłkowa |
| codzienne czynności związane z samoobsługą, jedzenie, ubieranie się, korzystanie z toalety, spacerowanie po mieszkaniu, wykonywanie prostych prac domowych, takich jak ścieranie kurzu lub mycie naczyń, spacerowanie po płaskiej powierzchni z prędkością 3,2–4,8 km/h | 1–4 MET |
| wejście na piętro lub wchodzenie pod górę, spacerowanie po płaskiej powierzchni z prędkością 6,4 km/h, bieg na krótkim dystansie, wykonywanie ciężkich prac domowych, takich jak szorowanie podłóg, podnoszenie lub przesuwanie ciężkich mebli, uczestniczenie wymienionych zajęciach rekreacyjnych o umiarkowanym obciążeniu, takich jak gra w golfa, kręgle, taniec, gra podwójna w tenis, rzucanie piłką | 4–10 MET |
| sporty związane z dużym wysiłkiem fizycznym, takie jak pływanie, gra pojedyncza w tenisa, piłka nożna, koszykówka, jazda na nartach | >10 MET |
Jakie jest rokowanie pacjenta po zawale serca?
Rokowanie dotyczące chorego po zawale serca zależy w dużej mierze od tego, jak szybko zostało podjęte leczenie zawału. Należy pamiętać, że najbardziej niebezpieczny dla chorego jest okres przed dotarciem do szpitala. Według niektórych opracowań połowa osób z zawałem serca umiera przed dotarciem do szpitala. Jeśli chory znajdzie się już w szpitalu i jest prawidłowo leczony, to ryzyko zgonu w ciągu pierwszego miesiąca po zawale jest stosunkowo niewielkie – wynosi kilka procent.
Rokowanie odległe zależne jest od stopnia przestrzegania zaleceń zdrowego stylu życia oraz regularnego stosowania wymienionych wyżej leków.
Jak poprawnie reagować w sytuacjach zagrożenia?
- Zadbaj o własne bezpieczeństwo – więcej o tym w artykule „Po pierwsze bezpieczeństwo ratującego„.
- Wezwij pomoc – zadzwoń na 112 – podczas rozmowy zachowaj spokój. Przedstaw się, podaj miejsce zdarzenia (na drodze mogą to być numery słupków przy ulicy), ustal miejsce zdarzenia, opisz sytuację i zagrożenia, postaraj się podawać krótkie, konkretne i istotne fakty. Bez krzyków, emocji lub pośpieszania! Postaraj się nie reagować emocjonalnie, operator musi zebrać konkretne informacje i zadać odpowiednie pytania, na które należy udzielić odpowiedzi. Przeprowadzenie wywiadu przez operatora CPR jest bardzo istotne. Dodatkowo rozmowa jest nagrywana i możesz na bieżąco dopytywać operatora w wielu kwestiach w razie potrzeby. Jeśli sytuacja tego wymaga a poszkodowany jest w poważnym stanie najlepiej nie rozłączaj się z operatorem, ustaw tryb głośnomówiący i komunikuj się z operatorem. Masz prawo nagrywać rozmowę z operatorem, nawet, jeśli nie poinformujesz go o tym fakcie. Rozmowa jest (a przynajmniej powinna być), nagrywana również poprzez Centrum Powiadamiania Ratunkowego. Jeśli masz obawy co do wykonywanych czynności, lub sytuacja ulega zmianie, zawsze możesz zadzwonić ponownie, aby zadać pytanie lub upewnić się co do dokonywanych czynności.
- Sprawdź i podtrzymuj funkcje życiowe – jest to bezwzględnie najważniejszy z punktów, gdyż od niego zależy niejednokrotnie życie poszkodowanego. Jeśli sytuacja poszkodowanego zagraża jego życiu (ma masywny krwotok lub nie oddycha), wezwanie pomocy możesz realizować jednocześnie udzielając pomocy lub prowadząc RKO (Resuscytację Krążeniowo Oddechową). Więcej na ten temat znajdziesz w artykule „Podtrzymywanie funkcji życiowych”
- Przeprowadź czynności ratujące życie, kontynuuj je aż do przybycia służb i odbioru poszkodowanego, przez zespół ratownictwa medycznego.
- Wykorzystaj świadków zdarzenia, w razie potrzeby poproś świadków o pomoc w udzieleniu pomocy. Jeśli jest taka potrzeba poproś o zlokalizowanie i dostarczenie defibrylatora AED. Jeśli poszkodowany wymaga RKO poproś jedną lub dwie osoby o pomoc, na wypadek gdy opadniesz z sił. Pamiętaj, że każda sekunda w przypadku (NZK – Nagłego Zatrzymania Krążenia), decyduje o życiu lub śmierci.
- Nie bój się działania i reagowania! Nie wierz w mity o odpowiedzialności karnej za rozcięcie pasów lub zniszczenie odzieży. Już samo wezwanie pomocy jest istotnym elementem udzielenia pierwszej pomocy. W praktyce udzielenie pomocy polegać może np. na przeniesieniu leżącego na jezdni rannego w bezpieczne miejsce, przywróceniu akcji serca poprzez RKO lub zatamowaniu krwawienia. Masz prawo dokonać wszystkich czynności, które ratują zdrowie i życie, zgodnie z posiadaną przez Ciebie wiedzą i umiejętnościami.
- Istotna jest próba udzielenia pomocy, bez względu na jej skuteczność! Odpowiedzialność karna dotyczy wyłącznie nie udzielenia pomocy – art. 162 KK. (Nie mamy takiego obowiązku tylko wtedy, gdy takiej pomocy nie można udzielić bez narażenia siebie lub innej osoby na niebezpieczeństwo utraty życia albo powstania ciężkiego uszczerbku na zdrowiu lub na miejscu znajdują się już profesjonalne jednostki ratownicze).
Żaden artykuł i materiał zamieszczony na naszej stronie nie zastąpi porady lekarskiej i badania specjalistycznym sprzętem, które wykluczy groźne dla życia choroby. Wiedza udostępniana w artykułach ma na celu zwiększenie świadomości i wiedzy oraz pomoc we wczesnym rozpoznaniu choroby i wezwaniu profesjonalnej pomocy. Nigdy nie ignoruj żadnych niepokojących objawów – zachęcamy do zapoznania z artykułem „Czym kończy się bagatelizowanie objawów„. Zawsze należy mieć dystans do własnej oceny stanu zdrowia poszkodowanego, bez względu na posiadane kwalifikacje. Pamiętaj, że wyłącznie kompleksowe badania pozwalają określić, czy zdrowie i życie ludzkie jest zagrożone. Nigdy nie bój się i nie wahaj skorzystać z pomocy specjalistycznej opieki w ramach pogotowia, lekarzy rodzinnych, oddziałów SOR lub całodobowej opieki medycznej. Pamiętaj też, że czas ma decydujące znaczenie w przypadku każdego schorzenia zagrażającego zdrowiu i życiu! Nie bój się numeru 112, życie i zdrowie jest najważniejsze!



